Für Ärzte und Therapeuten
VagiBiom
VagiBiom: Labordiagnostik für bakterielle Vaginosen
Innovative Diagnostik für therapierefraktäre bakterielle Dysbiosen der Vaginalflora
Für mehr als jede vierte Frau gehören Beschwerden im Vaginalbereich zum Alltag. Die Beschwerden beeinträchtigen ihr Wohlbefinden deutlich und nicht selten leidet die Partnerschaft, da der Geschlechtsverkehr schmerzhaft ist. Ursache ist eine mikrobielle Störung der Scheidenflora. Schulmedizinische Behandlungen helfen oft nur kurzfristig, weil die Therapien nur auf pathogene Erreger fokussieren, statt die Vaginalflora als Ganzes zu betrachten. Dabei kommt es vor allem auf die natürlichen Milchsäurebakterien an, ob eine Patientin unter Rezidiven leidet – besonders auf den toxinbildenden Lactobacillus iners.


Mit dem VagiBiom haben wir eine effektive Diagnostik auch für die hausärztliche Praxis entwickelt, mit deren Hilfe Sie die häufigsten Ursachen bakterielle Vaginosen nachweisen und gezielt behandeln können. Den benötigten Vaginal-Abstrich entnehmen Ihre Patientinnen bequem zuhause und senden ihn anschließend an das Institut für Mikroökologie.
Die VagiBiom-Diagnostik untersucht die Vaginalflora auf fünf verschiedene Mikrobiota-Gruppen. So erfassen wir neben der individuellen Dysbiose auch das Rezidivrisiko der Patientin.
Dem Milchsäurebakterium Lactobacillus iners kommt bei der Bestimmung des Rezidivrisikos eine Sonderrolle zu: Dem Bakterium fehlen nicht nur wichtige Schutzmechanismen anderer Laktobazillen, es bildet außerdem die gleichen Zytotoxine wie Gardnerella vaginalis und regt das vaginale Epithel an, pro-inflammatorische Zytokine freizusetzen.
Die Vaginalflora ist im Gegensatz zur Mikrobiota des Darms einfach zusammengesetzt. Bei einer gesunden Frau überwiegen aerobe, mikroaerophile oder fakultativ anaerobe Mikroorganismen im Vaginalbereich, strikt anaerobe Mikroorganismen sind hingegen in der Minderzahl. Laktobazillen bzw. Milchsäurebakterien sind die am häufigsten nachgewiesenen Mikroorganismen im Vaginalbereich - allerdings erst ab der Pubertät. Das Östrogen lässt die Epithelzellen vermehrt Glykogen ausscheiden, das die Laktobazillen für ihr Wachstum nutzen.
Bei einer bakteriellen Vaginose oder einer Vulvovaginalcandidose – also einer Genitalmykose – ist das Gleichgewicht der Vaginalflora gestört: Die natürlich vorherrschenden Laktobazillen sind vermindert, stattdessen tritt eine Mischflora mit hohen Zellzahlen von Bakterien wie Gardnerella vaginalis und Atopobium vaginae oder der Hefepilz Candida sp. in den Vordergrund.
Das für die bakterielle Vaginose typische Bakterium Gardnerella vaginalis kann auch für rezidivierende Zystitiden verantwortlich sein. Untersuchungen haben gezeigt: Ein ungünstiges Wechselspiel aus aufsteigenden Gardnerella vaginalis-Bakterien und urothelgängigen E. coli lässt die Infektion immer wieder neu aufflammen. Hier kann der CystitisCheck als geeignete Diagnostik helfen.
Ein veränderter Fluor vaginalis ist für die Frau ein sichtbares Anzeichen einer vaginalen Erkrankung.
Bei geschlechtsreifen Frauen gelten etwa 5 ml Fluor vaginalis pro Tag als normal, die Menge kann jedoch individuell stark variieren. Der normale Fluor hat eine weißliche Farbe, riecht nicht unangenehm und sein pH-Wert liegt vor der Menopause zwischen 3,8 und 4,4. Nehmen Frauen keine Ovulationshemmer, verflüssigt sich der zervikale Schleim in der Zyklusmitte und der Ausfluss wird „spinnbar“. Dadurch erhöht sich die Befruchtungschance. Die monatliche Veränderung ist allerdings vielen Frauen nicht bewusst, weshalb sie auch deshalb immer wieder das Gespräch suchen.
Vor der Menarche und nach der Menopause ohne Hormonsubstitution ist im Allgemeinen kein Fluor vorhanden und der vaginale pH-Wert liegt bei über 5,4.


Die VagiBiom-Diagnostik für bakterielle Vaginosen erfasst:

Schutzmikrobiota
- H2O2-bildende Laktobazillen
- Lactobacillus Crispatus

Begleitmikrobiota
- Lactobacillus iners
- Nicht-H2O2-bildende Laktobazillen
- Escherichia coli
- Enterococcus-Arten
- Sonstige Begleitbakterien

Entzündungsfördernde Mikrobiota
- Mobiluncus mulieris/Mobiluncus curtisii
- Prevotella spp.
Biofilmbildende Mikrobiota
- Fannyhessea (Atopobium) vaginae
- Gardnerella vaginalis
- Sneathia amnii

Candida
- Candida-Arten

pH-Wert
- Zusätzlich fließt der pH-Wert in die Bewertung der vaginalen Mikroökologie mit ein, den die Patientinnen bei der Probenentnahme selbst ermitteln.
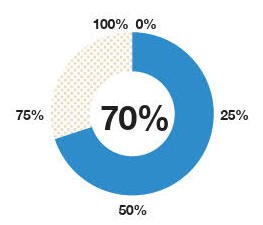
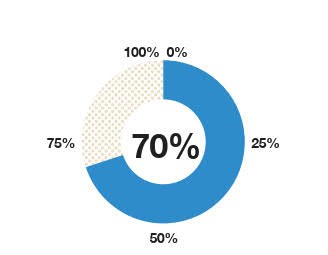
Der Vaginalindex zeigt den Zustand der Vaginalflora auf einen Blick
Ist der Index hoch, kann die Vaginalflora effektiv vor (fakultativ) pathogenen Erregern schützen. Bei einem Index zwischen 75 und 50 % liegt dagegen ein deutliches Rezidivrisiko vor. Unter 50 % haben sich (fakultativ) pathogene Erreger übermäßig vermehrt und können klinische Symptome auslösen.



Bakterielle Vaginose
Die bakterielle Vaginose ist die häufigste vaginale Erkrankung, aber nur etwa die Hälfte der Betroffenen Frauen klagt über Symptome. Sie leiden dann unter cremigem, grauem Ausfluss und fischigem vaginalen Geruch. Klinische Zeichen einer Entzündung treten nicht auf; eine bakterielle Vaginose ist daher in der Regel nicht von Schmerzen, Jucken oder rötlicher Verfärbung der Vulva oder Vagina begleitet. Dennoch ist die Konzentration pro-inflammatorischer Zytokine erhöht und es kann zu Missempfindungen im Introitus kommen.
Ursachen der bakteriellen Vaginose
- Therapien mit Antibiotika
- nachlassende Östrogenisierung des Vaginalepithels während und nach den Wechseljahren
- übertriebene Intimhygiene
- ungeschützter Sexualverkehr
- starke Stressbelastungen
- Rauchen
- Hormonelle Kontrazeption
Eine bakterielle Vaginose entsteht, wenn das natürliche vaginale Mikrobiom durch einen oder mehrere dieser Faktoren aus dem Gleichgewicht gerät. Wenn die schützenden Laktobazillen, wie L. crispatus, nicht mehr dominieren, kann die pathogene Mikrobiota die Oberhand gewinnen. Die Bakterien Gardnerella vaginalis, Fannyhessea vaginae und Sneathia amnii, die auch bei gesunden Frauen in geringer Zahl vorkommen, können dann einen Biofilm bilden. Der Biofilm bedeckt Teile des Scheidenepithels und ist schwer zu behandeln.
Bei der bakteriellen Vaginose besteht der Biofilm zu mindestens 60 Prozent aus dem fakultativ anaeroben Bakterium Gardnerella vaginalis. Gardnerella vaginalis ist wahrscheinlich auch das erste potentiell pathogene Bakterium, das sich an das Scheidenepithel anheftet. Es kann sogar einige der vorhandenen Lactobacillus-Arten verdrängen, um mit dem Biofilm-Aufbau zu beginnen. Dabei bettet sich Gardnerella vaginalis in eine Schleimschicht ein, die auch anderen potentiell pathogenen Anaerobiern wie Fannyhessea vaginae und Sneathia amnii beste Lebensbedingungen bietet: Die anaeroben Bakterien finden dort sauerstofffreie Wachstumsnischen und Anheftungsflächen. Fannyhessea vaginae kommt vor allem eingebettet in Gardnerella-vaginalis-Biofilmen vor und macht dort bis zu 40 Prozent der Bakterien aus.
Sneathia sind gramnegative, stäbchenförmige, anaerobe Bakterien. Die Gattung umfasst zwei Arten, S. amnii und S. sanguinegens. Sneathia besiedelt die Schleimhautoberflächen des Mundes, des Gastrointestinaltrakts und der Vagina. Studien haben gezeigt, dass Sneathia in etwa 43 % der Vaginalproben von Frauen nachgewiesen werden kann, wobei 76 % dieser Isolate zur Spezies S. amnii gehören. S. amnii steht im Zusammenhang mit einer bakteriellen Vaginose, spontaner Frühgeburt, Chorioamnionitis, sexuell übertragbaren Krankheiten und anderen Schwangerschaftskomplikationen. Eine vaginale Kolonisation mit S. amnii führt über Antigene zu einem Anstieg pro-inflammatorischer Zytokine wie IL-8 und IL-1β und fördert somit Entzündungsprozesse. Durch die Produktion und Freisetzung des porenbildenden Cytotoxins CptA ist S. amnii in der Lage, die Integrität von Zellmembranen zu destabilisieren, vaginale Epithelzellen zu lysieren und erleichtert somit das Eindringen anderer Pathogene. Zusätzlich setzt S. amnii hydrolytische Enzyme frei, die den vaginalen Mucus angreifen. Wie Gardnerella vaginalis begünstigt S. amnii somit sowohl die Bildung als auch Besiedlung des Biofilms.
Ein charakteristisches Symptom der bakteriellen Vaginose ist der unangenehme, fischige Geruch, der durch die Produktion von Polyaminen entsteht. Dieser Geruch wird, neben Gardnerella vaginalis und Fannyhessea (Atobpobium) vaginae, auch durch Bakterien wie Mobiluncus spp. und Prevotella spp. verursacht.
Die Gattung Mobiluncus umfasst zwei Arten: M. curtisii und M. mulieris. Diese Bakterien produzieren unter anderem Trimethylamin, ein Stoffwechselprodukt, das wesentlich zum typischen Fischgeruch beiträgt. Mobiluncus-Bakterien können in ca. 85% der Proben von Frauen mit bakterieller Vaginose nachgewiesen werden. Prevotella spp. produzieren im Rahmen ihres normalen Stoffwechsels verschiedene Amine.
Wenn sich Mobiluncus und Prevotella vermehren, führt die Produktion der Amine und anderer Stoffwechselnebenprodukte zu einem Anstieg des vaginalen pH-Werts (über 4,5). Dies kann das Wachstum pathogener Bakterien weiter begünstigen und ist ein charakteristisches Anzeichen für eine bakterielle Vaginose.
G. vaginalis wiederum produziert Aminosäuren, die von Prevotella spp. in einer synergistischen Beziehung genutzt werden, wodurch eine Art Teufelskreis entsteht. Dieser Prozess führt zu einer Verstärkung der Infektion und erschwert die Wiederherstellung eines gesunden vaginalen Mikrobioms. Darüber hinaus produzieren Prevotella spp. Enzyme wie Kollagenase und Fibrinolysine, die den Vaginalschleim abbauen und die Ablösung von Epithelzellen fördern. Das schwächt die Barrierefunktion und es kann zu Mikro-Abrasionen der Epithelien kommen. Infektionserreger können sich leichter anheften und die Vagina kolonisieren.
Neben der Polyaminproduktion haben sowohl Mobiluncus spp. als auch Prevotella spp. eine stark proinflammatorische Wirkung. Studien zeigen einen Zusammenhang zwischen erhöhten Konzentrationen dieser Spezies und erhöhten Spiegeln proinflammatorischer Zytokine wie IL-1α, IL-1β, TNF-α und IL-8. Prevotella bivia wirkt ähnlich wie G. vaginalis und Fannyhessea vaginae als Entzündungsauslöser und verstärkt die vaginale Immunantwort. Diese Entzündungsreaktionen tragen zur Pathogenese der bakteriellen Vaginose bei und können langfristig zu weiteren Komplikationen führen.


Anschaulicher, leicht verständlicher Befund
Der anschauliche VagiBiom-Befund zeigt, inwieweit die Vaginalflora Ihrer Patientin über natürliche Schutzmechanismen verfügt und ob sich unerwünschte Erreger vermehrt haben. Das zusammenfassende Ampelsystem samt Vaginalindex auf der ersten Seite vereinfacht Ihnen das Gespräch mit Ihren Patientinnen.
Antibiotika erreichen oft nur die Bakterien an der Biofilm-Oberfläche. (18) Die tiefer eingebetteten Bakterien überstehen meist die Therapie und können sich danach wieder stark vermehren. Ist Fannyhessea vaginae an der bakteriellen Vaginose beteiligt, kommt ein weiteres Problem hinzu: Viele Fannyhessea-vaginae-Stämme sind natürlicherweise resistent gegen Metronidazol (18) – dem Standardtherapeutikum bei bakterieller Vaginose. Bei einem Großteil der Patientinnen bessern sich die Symptome nach der Therapie vorübergehend, doch spätestens sechs Monate nach der Behandlung folgt bei 60 Prozent der Frauen ein Rezidiv. (1)
Zum Befund erhalten Sie ausführliche Erläuterungen und können detaillierte, individuelle Therapieempfehlungen anfordern. Die Therapieempfehlungen zielen darauf ab, unerwünschte Erreger auf natürliche Weise zurückzudrängen, ohne die Vaginalflora weiter zu schädigen, und sie stattdessen sanft zurück ins Gleichgewicht zu bringen. Die Empfehlungen umfassen deshalb neben schulmedizinischen Empfehlungen auch Phytotherapien, aromatherapeutische Vaginalsuppositorien gemäß Aromatogramm und mikrobiologische Therapien, um eine schützende Vaginalflora mit H2O2-bildenden Laktobazillen aufzubauen.
Der Schlüssel zu einem gesunden weiblichen Urogenitalbereich ist eine intakte Vaginalflora, die eindringende Erreger effektiv abwehrt.




Re-Infektion als Ursache
Rezidivierendebakterielle Vaginosen und Vaginalmykosen können auch auf eine Infektion des Partners zurückgehen, da Candida spp. und Mikrobiota wie Gardnerella vaginalis und Fannyhesseae vaginae beim Geschlechtsverkehr übertragen können. Beim Mann führt Candida zu einer Entzündung der Eichel und des inneren Vorhautblattes. Auf der Eichel zeigen sich weißliche Exsudatbeläge oder Bläschen, die platzen und ineinanderfließen können. Aufschluss über eine Infektion beim Mann gibt der UrogenitalStatus.


Wartezimmer-TV VagiBiom
Sie möchten das Video gerne in Ihrer Praxis zeigen? Dann wenden Sie sich gerne an unser Kundensupport-Team unter 02772/981-0 oder per Mail unter info@ifm-herborn.de. Auf Wunsch personalisieren wir die letzte Seite auch für Sie.
Das Kundensupport-Team ist zu folgenden Zeiten erreichbar:
Mo, Di + Do: 08:00-17:00 Uhr
Mi + Fr: 08:00-14:00 Uhr
Youtube inaktiv
Aufgrund Ihrer Cookie-Einstellungen kann dieses Modul nicht geladen werden.
Wenn Sie dieses Modul sehen möchten, passen Sie bitte Ihre Cookie-Einstellungen entsprechend an.
Zusätzlich zum VagiBiom können Sie vs3 B-Streptokokken in der Schwangerschaft und vs4 CystitisCheck anfordern. Unter vs20-24 finden Sie die Anforderungen für sexuell übertragbare Erreger
Was kreuze ich an?
Die VagiBiom-Diagnostik finden Sie auf den Auftragsformularen für privatversicherte Patienten und Selbstzahler auf der 2. Seite, rechte Spalte unter der Ziffer:
- vs1 VagiBiom
Literatur
Mendling, M. et al., 2019: An update on the role of Atopobium vaginae in bacterial vaginosis: what to consider when choosing a treatment? A mini review. Arch. Gynecol. Obstr. 300: 1.
Castro, J. et al., 2019: Unveiling the role of Gardnerella vaginalis in polymicrobial Bacterial Vaginosis biofilms: the impact of other vaginal pathogens living as neighbors. TheISME Journal 13: 1306.
Mendling, W. Vaginal Microbiota. In: Microbiota of the human body, A. Schwiertz (Hrsg.), Springer Verlag 2016.
Amabebe, E. and D. O. C. Anumba, 2018: The Vaginal Microenvironment: The Physiologic Role of Lactobacilli. Frontiers in Medicine 5: Artikel 181.
Schwiertz, A., 2010: Alles eine Frage des Gleichgewichts. Gynäkologie und Geburtshilfe 7-8: 1.
Petrova, M. I. et al., 2015: Lactobacillus species as biomarkers and agents that can promote various aspects of vaginal health.Frontiers in Physiology 6: Artikel 81.
Witkin, S. S. and I. M. Linhares, 2016: Why do physiological lactobacilli dominate the human vaginal microbiota? BJOG 124: 606.
Harwich MD Jr., et al., 2012: Genomic sequence analysis and characterization of Sneathia amnii sp. nov. BMC Genomics, 13 Suppl 8(Suppl 8), DOI: 10.1186/1471-2164-13-S8-S4.
Theis, KR. et al. 2021: Sneathia: an emerging pathogen in female reproductive disease and adverse perinatal outcomes. Crit Rev Microbiol. Epub, 47(4):517-542. doi: 10.1080/1040841X.2021.1905606.
Onderdonk AB. et al., 2016: The Human Microbiome during Bacterial Vaginosis. Clin Microbiol Rev. 29(2):223-38. doi: 10.1128/CMR.00075-15.
